De tijdsbelasting en uitvoering van medicatieverificatie voor (poli)klinische patiënten in Nederlandse ziekenhuizen
- Rubriek: Oorspronkelijk artikel
- Identificatie: 2024;9:a1788
Kernpunten
- Medicatieverificatie bij de poliklinieken duurt 10-15 minuten, bij klinische opname is de mediane tijdsbelasting 15 minuten en bij ontslag 20 minuten.
- De risico-inschatting zoals geadviseerd in de richtlijn Overdracht van medicatiegegevens in de keten lijkt nog niet breed te zijn geïmplementeerd, mogelijk doordat de richtlijn de risico-inschatting niet definieert.
- In 80% van de ziekenhuizen hebben patiënten toegang tot het patiëntenportaal, maar dit wordt nog niet ingezet als onderdeel van medicatieverificatie.
Abstract
The time burden and implementation of medication reconciliation for inpatients and outpatients in Dutch hospitals
Background
International guidelines advocate for the implementation of medication reconciliation (MR) in hospitals to improve continuity of care. However, time constraints are a significant barrier to effective implementation.
Objective
This study aimed to assess the time burden of performing MR in outpatient clinics, at hospital admission and at discharge in Dutch hospitals.
Design
This observational study was conducted in 35 Dutch hospitals.
Methods
Master of Pharmacy students from Utrecht University and the University of Groningen performed structured data collection during their internships. A questionnaire was developed by members of the specialist medical care sector in collaboration with the Utrecht Pharmacy Practice Network for Education and Research (UPPER). The primary outcome was the time required to complete MR in Dutch hospitals, or when missing, as measured by the pharmacy students. Secondary outcomes included the risk assessment strategies used by hospital pharmacies to identify patients requiring MR and the implementation of patient portals for MR. Descriptive data analysis was performed using SPSS.
Results
Data were collected from 65 pharmacy students (30 at outpatient clinics, 35 at hospital admission and discharge). The approximate time required to complete MR was 10-15 minutes in outpatient clinics, 15 minutes at admission, and 20 minutes at discharge. Not all hospital pharmacies used risk assessments to perform MR. Patients had access to a patient portal in 80% of the hospitals, usually without the option to complete MR themselves.
Conclusion
This is the first study in the Netherlands to quantify the time burden of performing MR in Dutch hospitals. Further research is needed to explore the differences in time burden and implementation strategies between hospitals.
Inleiding
Het geneesmiddelgebruik van patiënten in het ziekenhuis komt niet altijd overeen met hun thuismedicatie [1-3]. Dit kan leiden tot medicatiefouten [1].
Medicatieverificatie heeft als voornaamste doel om, in samenwerking met de patiënt, inzicht te verkrijgen in het actuele geneesmiddelgebruik en eventuele wijzigingen over te dragen aan de volgende zorgverlener [2,3]. Tegenwoordig vormt medicatieverificatie – zoals beschreven in de richtlijn Overdracht van medicatiegegevens in de keten – een essentieel onderdeel van de ziekenhuiszorg met als doel medicatiefouten te voorkomen op de polikliniek, bij opname en ontslag [4-7]. Landelijk is er beperkte informatie beschikbaar over de uitvoering van medicatieverificatie in ziekenhuizen, met name met betrekking tot de tijdsbelasting en implementatiekeuzes. Jaarlijks bezoeken miljoenen patiënten de polikliniek, maar het is onhaalbaar en vaak onnodig om bij al deze patiënten medicatieverificatie uit te voeren, bijvoorbeeld bij patiënten die geen medicatie gebruiken. Daarbij wordt binnen ziekenhuizen veelal gewerkt met streefwaarden, gedefinieerd als het percentage patiënten waarvoor medicatieverificatie moet worden uitgevoerd. Het is momenteel onduidelijk welke streefwaarden worden gehanteerd. Daarnaast ontbreekt inzicht in de toepassing van de risico-inschatting zoals aanbevolen in de richtlijn, die stelt dat medicatieverificatie niet altijd noodzakelijk is, bijvoorbeeld bij patiënten zonder risicomedicatie.
Veel ziekenhuizen implementeren patiëntenportalen voor het inzien van medicatiegegevens, maar de inzet van deze portalen voor medicatieverificatie is onduidelijk. Tot slot is er weinig bekend over hoe medicatieverificatie is geïntegreerd binnen ziekenhuizen voor kwetsbare patiënten. Kwetsbare patiënten worden in de richtlijn gedefinieerd als patiënten waarbij sprake is van een combinatie van lichamelijke, psychische, en/of sociale tekorten in het functioneren, waardoor er een grotere kans is op gezondheidsproblemen [8]. De richtlijn adviseert aanvullende maatregelen om de veiligheid voor deze patiëntengroep te waarborgen. Inzicht verkrijgen in bovengenoemde aspecten is belangrijk voor de implementatie van het nationale programma Medicatieoverdracht [8].
Het primaire doel van dit onderzoek is om de tijdsbelasting voor de uitvoering van medicatieverificatie bij poliklinische en klinische patiënten in diverse Nederlandse ziekenhuizen in kaart te brengen. Het secundaire doel is om inzicht te verkrijgen in de implementatiekeuzes van ziekenhuizen, waaronder de streefwaarden voor medicatieverificatie, gebruik van een risico-inschatting, de inzet van het patiëntenportaal en aanvullende maatregelen voor kwetsbare patiënten.
Methoden
Setting en populatie
Dit observationele praktijkonderzoek werd uitgevoerd door masterstudenten Farmacie aan de Universiteit Utrecht en de Rijksuniversiteit Groningen. De dataverzameling vond plaats van maart 2021 tot november 2021. De studenten volgden hun coschap in verschillende ziekenhuisapotheken. Voorafgaand aan de dataverzameling kregen de studenten onderwijs over het programma Medicatieoverdracht, het onderzoek en de bijbehorende vragenlijst.
Vragenlijst
Binnen het programma Medicatieoverdracht zijn vragenlijsten opgesteld voor de poliklinische en klinische medicatieverificatie in samenwerking met het UPPER-team (Utrecht Pharmacy Practice network for Education and Research) van de Universiteit Utrecht en leden van de sector medisch specialistische zorg. De farmaciestudenten hebben de poliklinische vragenlijst afgenomen in 30 ziekenhuizen en de klinische vragenlijst in 35 ziekenhuizen.
Poliklinische vragenlijst
De poliklinische vragenlijst bestond uit vragen over de uitvoering en tijdsbelasting van medicatieverificatie op de poliklinieken, inclusief de preoperatieve screening (POS) en de dagbehandeling. Indien apotheken geen eigen tijdsmeting beschikbaar hadden voor de uitvoering van medicatieverificatie, werd deze verzameld door een farmaciestudent (zie Dataverzameling en classificatie). Per polikliniek binnen het ziekenhuis werd onderzocht of er standaard medicatieverificatie werd uitgevoerd. Daarnaast werd informatie verzameld over streefwaarden voor medicatieverificatie per polikliniek en het gebruik van risico-inschattingen voor het uitvoeren van medicatieverificatie. Tot slot werd uitgevraagd hoe de toegang van patiënten tot het patiëntenportaal was ingericht.
Klinische vragenlijst
De klinische vragenlijst omvatte vragen over de uitvoering en tijdsbelasting van medicatieverificatie bij opname en ontslag. Net als bij de poliklinische vragenlijst werden tijdsmetingen uitgevoerd door farmaciestudenten indien deze niet beschikbaar waren. Ook werd informatie verzameld over streefwaarden voor medicatieverificatie bij opname en ontslag, evenals het gebruik van risico-inschattingen. Verder werd nagegaan of patiënten om toestemming werden gevraagd om informatie op te vragen van de thuisapotheek via het Landelijk Schakelpunt (LSP). Tot slot werd onderzocht welke extra maatregelen werden genomen bij opname en ontslag voor kwetsbare patiënten.
Dataverzameling en classificatie
Farmaciestudenten verzamelden gegevens door interviews af te nemen bij de verantwoordelijke ziekenhuisapotheker en/of apotheekmedewerkers die medicatieverificatie uitvoerden.
De ziekenhuizen werden geclassificeerd als academische, topklinische of algemene ziekenhuizen. Indien voor de medicatieverificatie geen eerdere tijdsmetingen voor medicatieverificatie waren uitgevoerd door apotheekmedewerkers, voerden de farmaciestudenten deze metingen gestructureerd uit voor drie willekeurige patiënten op elk transitiepunt (poliklinisch, opname en ontslag). De studenten liepen mee met een apothekersassistent tijdens de medicatieverificatie en registreerden de tijd met een stopwatch. Deze metingen werden uitgevoerd volgens een vastgesteld protocol. Dit protocol omvatte voor de polikliniek en opname onder andere het opvragen van het LSP (inclusief het verkrijgen van toestemming of het opvragen van een medicatieoverzicht), het vergelijken van de informatie vanuit het LSP met de ziekenhuisgegevens, het invoeren van medicatie in het elektronisch patiëntendossier (EPD), het voeren van gesprekken met de patiënt, het overleg met de arts, het updaten van medicatiegegevens en het uitvoeren van eventuele dubbele controles. Dezelfde stappen werden uitgevoerd voor ontslag, met als extra stappen de vergelijking van de thuismedicatie met de ontslagmedicatie, de vastlegging van medicatiewijzigingen en het verzenden van het ontslagrecept naar de (thuis)apotheek van de patiënt (en eventuele andere zorgverleners zoals de huisarts).
De poliklinieken waar routinematige medicatieverificatie plaatsvond, werden gerangschikt in een top 5. Voor de risico-inschattingen werd bijgehouden hoe vaak een bepaald criterium werd benoemd, bijvoorbeeld op basis van het aantal geneesmiddelen.
Eindpunten
Het primaire eindpunt was de tijdsbelasting voor de uitvoering van medicatieverificatie op de polikliniek, bij opname en ontslag. De secundaire eindpunten omvatten de streefwaarden voor medicatieverificatie, het gebruik van risico-inschattingen, de toegang tot het patiëntenportaal en de aanvullende maatregelen die werden genomen bij kwetsbare patiënten in de kliniek.
Analyse
De informatie van de ziekenhuizen is geanalyseerd in IBM Software Pakket SPSS Pro (versie 27.0). Descriptieve data-analyse is toegepast. Voor de tijdsbelasting werd een mediaan en interkwartielafstand (IQR) berekend.
Resultaten
Van de 30 ziekenhuizen waar de poliklinische vragenlijsten zijn afgenomen, was 20,0% geclassificeerd als academisch ziekenhuis, 40,0% als topklinisch ziekenhuis en 36,7% als algemeen ziekenhuis. Voor één ziekenhuis ontbrak dit gegeven. Van de 35 ziekenhuizen waar de klinische vragenlijsten zijn afgenomen, was 17,2% geclassificeerd als academisch ziekenhuis, 37,1% als topklinisch ziekenhuis en 45,7% als algemeen ziekenhuis.
Tijdsbelasting medicatieverificatie
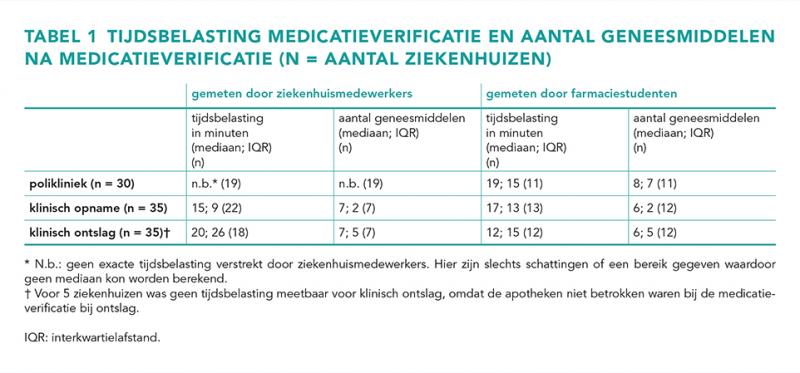
Tabel 1 toont de tijdsbelasting voor medicatieverificatie op de (poli)kliniek. Hier is onderscheid gemaakt tussen metingen door ziekenhuismedewerkers en metingen door farmaciestudenten. Daarbij wordt het aantal geneesmiddelen na medicatieverificatie weergegeven. Op de polikliniek werd geen exacte tijdsbelasting verstrekt door ziekenhuismedewerkers; het vaakst gerapporteerde tijdsbestek was 10-15 minuten per patiënt (n = 7), zonder specificatie van het aantal geneesmiddelen. In 11 ziekenhuizen hebben farmaciestudenten de tijdsbelasting gemeten, met een variatie van 7-60 minuten en mediaan van 19 minuten.
Bij klinische opnames hebben 22 ziekenhuismedewerkers een eigen tijdsbelasting gerapporteerd, variërend van 5-45 minuten per patiënt (mediaan 15 minuten). In 13 ziekenhuizen hebben farmaciestudenten een tijdsbelasting vastgesteld van 7-30 minuten (mediaan 17 minuten).
Bij klinisch ontslag werd voor 18 ziekenhuizen een eigen tijdsbelasting gerapporteerd, variërend van 5-60 minuten per patiënt (mediaan 20 minuten). In 12 ziekenhuizen hebben farmaciestudenten een tijdsbelasting van 4-25 minuten (mediaan 12 minuten) gemeten.
Streefwaarden medicatieverificatie
Voor de polikliniek hadden 15 van de 30 ziekenhuizen (50,0%) een streefwaarde vastgesteld voor het uitvoeren van medicatieverificatie. Deze streefwaarden varieerden van 25 tot 100%. Het is onbekend wat de overwegingen voor deze streefwaarden waren.
Voor klinische opnames hadden 32 van de 35 ziekenhuizen (91,4%) een streefwaarde vastgesteld, die varieerde van 80 tot 100%. Deze streefwaarden waren vaak alleen bedoeld voor specifieke afdelingen of situaties (bijvoorbeeld opnames ≥ 24 uur of patiënten ≥ 70 jaar). Voor klinisch ontslag hadden 31 van de 35 ziekenhuizen (88,6%) een streefwaarde vastgesteld, die varieerde van 60 tot 100%.
Risico-inschatting
Bij poliklinische patiënten hadden 9 van de 30 ziekenhuizen (30,0%) een risico-inschatting vastgesteld voor het uitvoeren van medicatieverificatie. Hieruit bleek het aantal geneesmiddelen het belangrijkste criterium. Andere overwegingen waren onder andere het type patiënt (nieuwe patiënt, polyfarmacie of comorbiditeit), het type geneesmiddel (bijvoorbeeld antistolling) of de tijd sinds de laatste medicatieverificatie (meer dan 3 maanden geleden).
Bij klinische opnames werd bij 29 van de 35 ziekenhuizen (82,9%) een risico-inschatting vastgesteld. Deze risico-inschatting omvatte exclusiecriteria zoals korte opnames (< 24 uur of dagopnames), specifieke afdelingen (zoals de intensive care, gynaecologie, neonatologie en de kinderafdelingen) en bepaalde patiëntcategorieën (zoals COVID-19-patiënten, geïsoleerde patiënten, terminale patiënten en patiënten bij wie recent een medicatieverificatie was uitgevoerd).
Bij klinisch ontslag werd door 22 van de 35 ziekenhuizen (62,8%) een risico-inschatting vastgelegd. Dezelfde overwegingen als bij opname werden gehanteerd, aangevuld met exclusies zoals de afwezigheid van medicatiewijzigingen, Baxter-patiënten en patiënten die naar een verpleeghuis of hospice werden overgeplaatst.
Routinematige uitvoering van medicatieverificatie op de poliklinieken en dagbehandeling
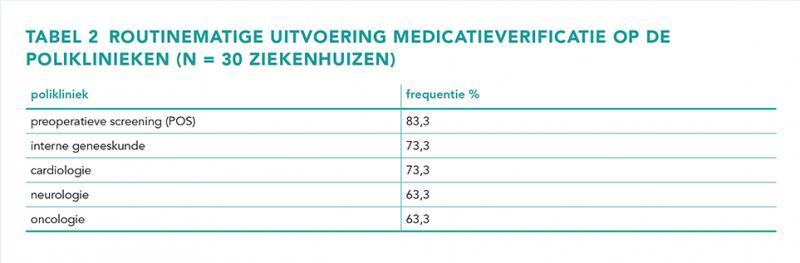
Tabel 2 geeft een weergave van de top 5 poliklinieken waar medicatieverificatie routinematig werd uitgevoerd. De POS had de hoogste frequentie, namelijk 83,3%. Over het algemeen werd medicatieverificatie uitgevoerd door apothekersassistenten, en soms door artsen op poliklinieken.
Van de 30 ziekenhuizen voerden 7 (23,3%) medicatieverificatie uit bij alle patiënten die medicatie kregen op de dagbehandeling, terwijl 16 ziekenhuizen (53,3%) dit bij een deel van de patiënten deden, met name bij oncologiepatiënten, gevolgd door patiënten van de cardiologische en chirurgische dagbehandelingen.
Toegang tot patiëntenportaal
In de poliklinische vragenlijst is gevraagd of patiënten toegang hadden tot een patiëntenportaal. Van de 30 ziekenhuizen beschikten 24 ziekenhuizen (80,0%) over een patiëntenportaal. Voor slechts één ziekenhuis was het percentage patiënten dat gebruik maakte van het patiëntenportaal bekend, namelijk 3,5% van de patiënten. Van de 24 ziekenhuizen met een patiëntenportaal konden patiënten bij 12 ziekenhuizen (50,0%) zelf hun medicatieoverzicht updaten. Indien een patiënt zelf zijn medicatieoverzicht had aangepast, werd in 2 ziekenhuizen de patiënt niet gecontroleerd door een apothekersassistent of arts. In 6 van de 12 ziekenhuizen vond er wel een controle plaats, bijvoorbeeld voor patiënten die moeite hadden met het portaal, bij trialmedicatie en voor het uitvragen van allergieën of zelfzorgmedicatie. In de overige 4 ziekenhuizen werd de controle uitgevoerd op basis van een risico-inschatting, bijvoorbeeld bij veel medicatiewijzigingen of het gebruik van risicogeneesmiddelen. De term ‘risicogeneesmiddelen’ werd hierbij niet gespecificeerd.
In 8 van de 24 ziekenhuizen gaven zorgverleners aan dat, ondanks het gebruik van het patiëntenportaal, extra tijd nodig was om de medicatieverificatie volledig af te ronden. Deze extra inspanning varieerde van 2 tot 10 minuten, bijvoorbeeld om contact op te nemen met patiënten om eventuele onduidelijkheden op te helderen.
Toestemming vragen voor LSP bij klinische patiënten
Van de 35 ziekenhuizen gaven er 17 (48,6%) aan altijd toestemming te vragen aan de patiënt bij het opvragen van medicatiegegevens bij de thuisapotheek. In 8 van de 35 ziekenhuizen (22,9%) werden de medicatiegegevens opgevraagd zonder toestemming van de patiënt. Een veelgenoemde reden hiervoor was dat deze patiënten al een behandelrelatie hadden met het ziekenhuis. Bij 10 ziekenhuizen (28,6%) was het beleid om altijd toestemming te vragen, tenzij zich specifieke situaties voordeden, zoals contactisolatie, aanwezigheid COVID-19, spoedeisende situaties, verminderd bewustzijn van de patiënt of wanneer de patiënt niet in het ziekenhuis aanwezig was (bijvoorbeeld bij geplande opnames). De mondelinge toestemming werd in 88,6% van de ziekenhuizen
in het EPD en/of op papier vastgelegd.
Aanvullende maatregelen bij klinisch kwetsbare patiënten
In 32 ziekenhuizen (91,4%) werden mantelzorgers en/of familieleden betrokken bij de opname van kwetsbare patiënten. In 29 ziekenhuizen (82,8%) werd aan familieleden gevraagd om de medicijndoosjes van thuis mee te nemen. Daarnaast werd in 6 ziekenhuizen (17,1%) de teach back-methode (terugvraagmethode) toegepast om medicatiewijzigingen uit te leggen. In bepaalde gevallen namen zorgverleners contact op met externe zorgverleners als aanvullende maatregel bij de opname.
Bij het ontslag van klinisch kwetsbare patiënten werden in 26 ziekenhuizen (74,3%) mantelzorgers en/of familieleden betrokken. In 8 ziekenhuizen (22,9%) werd de teach back-methode gebruikt. In 19 ziekenhuizen (54,3%) werd de huisarts of de thuisapotheek betrokken bij de nazorg van de patiënt. Andere maatregelen bij ontslag omvatten het nemen van extra tijd voor voorlichting en het verstrekken van een informatiebrief of toedienlijst.
Beschouwing
Dit onderzoek heeft de tijdsbelasting voor de uitvoering van medicatieverificatie in kaart gebracht. De tijdsbelasting op de polikliniek werd door het ziekenhuispersoneel geschat op 10-15 minuten. Bij opname was de mediane tijdsbelasting 15 minuten en bij ontslag 20 minuten. De risico-inschatting zoals geadviseerd in de richtlijn Overdracht van medicatiegegevens in de keten lijkt nog niet breed te zijn ingevoerd bij (poli)klinische medicatieverificatie. Veel ziekenhuizen bieden een patiëntenportaal aan, hoewel dit nog niet wordt gebruikt voor medicatieverificatie. Daarnaast varieerde de uitvoering van medicatieverificatie sterk tussen ziekenhuizen, bijvoorbeeld in de gebruikte streefwaarden en aanvullende maatregelen voor kwetsbare patiënten.
In dit onderzoek vonden we verschillen in de tijdsbelasting gerapporteerd door ziekenhuismedewerkers en farmaciestudenten. Deze verschillen kunnen voortkomen uit de beperkte steekproef van farmaciestudenten. Gezien de grote variatie in tijdsbelasting, lijkt context een belangrijke rol te spelen bij de benodigde tijd voor medicatieverificatie. Eerdere onderzoeken tonen eveneens variabiliteit in tijdsbelasting tussen en binnen afdelingen aan [9,10]. Andersen et al. toonden aan dat medicatieverificatie bij opname gemiddeld 30 minuten duurt [10]. Meguerditchian et al. toonden aanzienlijke verschillen tussen afdelingen aan, variërend van 92 minuten (standaardafwijking [SD] 44 minuten) op de geriatrische afdeling tot 46 minuten (SD 21 minuten) op de interne afdeling [11]. Deze verschillen kunnen te maken hebben met de bekwaamheid van de patiënt, de organisatie van de afdeling en het gemiddelde aantal medicatiewijzigingen [7]. In dit onderzoek lijkt de tijdsbelasting korter dan in internationale onderzoeken. In het huidige onderzoek is geen onderscheid gemaakt in het type afdeling waar de medicatieverificatie plaatsvond, wat de tijdsbelasting mogelijk zou kunnen hebben beïnvloed.
Opvallend is dat ziekenhuispersoneel vaak streefwaarden van 100% rapporteerde voor medicatieverificatie. Dit suggereert dat de aanbevolen risico-inschatting uit de richtlijn Overdracht van medicatiegegevens in de keten nog niet volledig is geïmplementeerd. De richtlijn stelt dat niet alle patiënten een volledige medicatieverificatie vereisen en dat dit op basis van een risico-inschatting moet worden beoordeeld [8]. In de richtlijn wordt echter geen definitie gegeven van wie die risicopatiënten dan zijn. Een duidelijke toelichting op de risico-inschatting kan mogelijk bijdragen aan een betere identificatie van risicopatiënten en realistischere streefwaarden.
Van alle poliklinieken werd medicatieverificatie het meest uitgevoerd op de POS. Dit ligt in lijn met de verwachtingen, gezien de noodzaak voor voorbereiding van chirurgische opnames. Uit het onderzoek bleek ook dat patiënten via het patiëntenportaal voornamelijk inzicht kunnen krijgen in hun medicatiegegevens, maar vaak niets kunnen wijzigen. Dit kan te wijten zijn aan beperkingen in de functionaliteit van ziekenhuisinformatiesystemen, die patiëntgestuurde medicatieverificatie niet ondersteunen. Variatie werd eveneens vastgesteld in de aanvullende maatregelen voor kwetsbare patiënten, hoewel veel ziekenhuizen extra inspanningen leveren voor deze groep, zoals aanbevolen in de richtlijn.
Dit is het eerste onderzoek dat de uitvoering van medicatieverificatie in Nederlandse ziekenhuizen heeft onderzocht. Een sterk aspect van dit onderzoek is de inclusie van een groot aantal ziekenhuizen. Dit onderzoek heeft echter ook beperkingen. De tijdsbelasting gemeten door studenten is niet direct vergelijkbaar met de metingen van het ziekenhuispersoneel, omdat de patiëntenpopulatie en de context waarin het ziekenhuispersoneel de metingen heeft uitgevoerd niet zijn vastgelegd. Hoewel de studenten een protocol hanteerden, zou het achteraf wenselijk zijn geweest om deze metingen voor elk ziekenhuis structureel uit te voeren op dezelfde afdeling voor een betere vergelijking. Tot slot is het aantal patiënten waarbij tijdsmetingen zijn uitgevoerd relatief klein (n = 3) per ziekenhuis. Dit maakt dat de steekproefgrootte beperkt is ten opzichte van het totale aantal patiënten. Toekomstig onderzoek zou zich kunnen richten op een grotere en meer diverse patiëntenpopulatie, met variatie in het aantal geneesmiddelen en medicatiewijzigingen. Verder onderzoek kan uitwijzen of risico-inschattingen leiden tot gerichtere medicatieverificatie, wat idealiter zou resulteren in efficiëntere tijdsbesteding en vermindering van klinisch relevante medicatiefouten.
Conclusie
Dit onderzoek biedt inzicht in de tijdsbelasting en uitvoering van medicatieverificatie in Nederlandse ziekenhuizen. Dit inzicht kan ziekenhuispersoneel helpen om aanpassingen door te voeren wanneer het proces significant afwijkt van dat in andere ziekenhuizen.
Verantwoording
De auteurs willen graag hun dank uiten aan Sabrina Marongiu voor haar input. Ook bedanken de auteurs alle studenten, (ziekenhuis)apothekers, assistenten, patiënten, zorgverleners en apotheken die hebben meegewerkt aan dit onderzoek.
Geen belangenverstrengeling gemeld.
Literatuur
1. Fernandes O. Medication reconciliation in the hospital: what, why, where, when, who and how? Healthc Q. 2012;15 Spec No:42-9.
2. Mueller SK, Sponsler KC, Kripalani S, Schnipper JL. Hospital-Based Medication Reconciliation Practices: A Systematic Review. Arch Intern Med. 2012 Jul 23;172(14):1057–69.
3. Van Sluisveld N, Zegers M, Natsch S, Wollersheim H. Medication reconciliation at hospital admission and discharge: insufficient knowledge, unclear task reallocation and lack of collaboration as major barriers to medication safety. BMC Health Serv Res. 2012 Jun 21;12:170.
4. Dijk, L.M. van, Eikenhorst, L. van, Muns, L., Wagner, C. Medicatieverificatie bij ontslag: nieuwe benadering vanuit een Safety-I en Safety-II perspectief: derde evaluatie van het VMS-thema. Utrecht: Nivel, 2021.
5. Barnsteiner JH. Medication Reconciliation. In: Hughes RG, editor. Patient Safety and Quality: An Evidence-Based Handbook for Nurses. Rockville (MD): Agency for Healthcare Research and Quality (US); 2008 Apr. Chapter 38.
6. Friedman AL, Geoghegan SR, Sowers NM, Kulkarni S, Formica RN. Medication Errors in the Outpatient Setting: Classification and Root Cause Analysis. Arch Surg. 2007 Mar;142(3):278–83.
7. Stuijt CCM, van den Bemt BJF, Boerlage VE, Janssen MJA, Taxis K, Karapinar-Çarkit F. Differences in medication reconciliation interventions between six hospitals: a mixed method study. BMC Health Serv Res. 2022 May 31;22(1):722.
8. Richtlijn Overdracht van medicatiegegevens in de keten, versie 28 november 2019 [Internet]. https://www.zorginzicht.nl/binaries/content/assets/zorginzicht/kwaliteitsinstrumenten/Kwaliteitsstandaard+Overdracht+van+medicatiegegevens+in+de+keten.pdf
9. Karapinar-Çarkit F, Borgsteede SD, Zoer J, Egberts TC, van den Bemt, PM, Tulder MV. Effect of medication reconciliation on medication costs after hospital discharge in relation to hospital pharmacy labor costs. Ann Pharmacother. 2012 Mar;46(3):329-38.
10. Andersen TS, Gemmer MN, Sejberg HRC, et al. Medicines Reconciliation in the Emergency Department: Important Prescribing Discrepancies between the Shared Medication Record and Patients’ Actual Use of Medication. Pharmaceuticals (Basel). 2022 Jan 26;15(2):142.
11. Meguerditchian AN, Krotneva S, Reidel K, Huang A, Tamblyn R. Medication reconciliation at admission and discharge: a time and motion study. BMC Health Serv Res. 2013 Nov 21;13:485.
Referentie
Citeer als: Ten Hoope S, Benlamkaddam M, Koster E, Duyvendak M, Abdullah-Koolmees H, Karapinar-Çarkit F. De tijdsbelasting en uitvoering van medicatieverificatie voor (poli)klinische patiënten in Nederlandse ziekenhuizen. Nederlands Platform voor Farmaceutisch Onderzoek. 2024;9:a1788.
DOI
https://www.knmp.nl/resolveuid/9c9392770d8e4b389c3a9ef7cceb1d96Open access

Reactie toevoegen