Patient journey van vrouwen tijdens hun oncologische behandeling van borstkanker: een kwalitatieve studie
- Rubriek: Oorspronkelijk artikel
- Identificatie: 2024;9:e1780
Kernpunten
- Vrouwen met borstkanker beleven meer fases dan in het zorgpad van het Integraal Kankercentrum Nederland staan.
- Bij elke fase horen andere emoties, activiteiten en behoeften van de patiënt.
- Vrouwen hebben tijd nodig om de diagnose borstkanker te verwerken.
- Een beter begrip van wat de patiëntbehoeften zijn bij het inpassen van de behandeling in het dagelijks leven, kan helpen om de zorg voor de individuele patiënt te verbeteren.
- Apothekers zijn van toegevoegde waarde als het gaat om farmaceutische zorg met betrekking tot het adviseren over geschikte toedieningsvormen, het behandelen en voorkomen van bijwerkingen en het uitvoeren van medicatiebeoordelingen gedurende het behandeltraject.
Abstract
Patient journey of women with breast cancer during their oncolytic treatment: a qualitative study
Background
Breast cancer can be treated effectively and is described in healthcare providers’ care pathways. To warrant patient centeredness and empowerment, patients’ needs, activities and emotions need to be understood.
Objective
To gain insight into the organisation of breast cancer care from a healthcare provider perspective and to describe experiences of women with breast cancer in different curative stadia of ambulatory breast cancer treatment by a patient journey.
Design
Qualitative study with patient interviews and diaries.
Methods
First, the schematic breast cancer care pathway from the Integrated Cancer Centre Netherlands (IKNL) was adapted to the organisation of care in the Leiden University Medical Centre (LUMC). Second, for the patient journey, women in a (neo-)adjuvant trajectory of breast cancer treatment were invited at the LUMC. Those who provided informed consent were interviewed twice and noted their daily experiences for five days. Interviews were audio recorded and analysed with ATLAS.ti. Common themes were coded deductively using the Expanded Chronic Care Model to design a journey from the patients’ perspective.
Results
The IKNL breast cancer care pathway was extended for specific activities and healthcare providers involved at the LUMC. For the patient journey, 10 women between 32 and 77 years were included. During diagnosis and treatment, additional steps and supportive elements were identified with patient emotions, activities and needs involved. Results showed that a coordinator during treatment was crucial (mostly the clinical nurse), patient’s daily life during treatment outside the clinical setting should be taken into account for patient empowerment, patients needed more time when receiving the diagnosis and the amount, format and timing of information needs reconsideration. Pharmaceutical care might be beneficial to optimize patients medication use at home during breast cancer treatment.
Conclusion
The (neo-)adjuvant breast cancer care pathway can be improved by using the insights from a patient journey for key moments to provide additional care or information.
Inleiding
Borstkanker is wereldwijd met 18% de meest voorkomende vorm van kanker bij vrouwen [1]. Door effectieve behandelmogelijkheden, waaronder operaties, bestralingen, chemotherapie, hormonale of immunotherapie, is het aantal patiënten dat kanker overleeft vandaag drie keer zo hoog vergeleken met vijf jaar geleden [2,3]. Met zoveel behandelopties, aangevuld met een effectieve bestrijding van pijn, misselijkheid en andere bijwerkingen, is de zorg voor kankerpatiënten complex. Patiënten met kanker gaan daardoor een langdurige relatie aan met zorgverleners in zowel de eerste als de tweede lijn [4].
Recent onderzoek toonde aan dat een diagnose van kanker een ingrijpende en traumatiserende gebeurtenis was voor de patiënt die gepaard gaat met grote fysieke, emotionele en psychologische uitdagingen voor de patiënt en diens omgeving [3-5]. Een goed sociaal netwerk, een goede relatie met zorgverleners en het versterken van zelfmanagement van de patiënten hielpen hierbij om beter met de ziekte en behandeling te leren leven [6].
In het algemeen wordt de zorg georganiseerd vanuit het perspectief van de zorgverlener. Zorgpaden beschrijven een behandeltraject met de organisatorische stappen die zorgverleners nemen nadat een diagnose is gesteld. Generieke zorgpaden worden lokaal verder uitgewerkt tot protocollen door de betrokken zorgverleners. Hoewel dit een goede manier is om de gewenste patiëntenzorg uniform te beschrijven en ongewenste praktijkvariatie tegen te gaan, staat het ook op gespannen voet met de aanpak die gericht is op de individuele patiënt. Door te kijken naar de behoeften, zorgen en ervaringen van patiënten, kan de zorg worden verbeterd middels patiëntgerichtheid en patient empowerment [3,7-9].
Het verhaal van de patiënt, het narratief, bleek eerder één van de meest effectieve vormen te zijn om persoonlijk lijden en ervaringen in kaart te brengen [5,10]. Onder de term ‘patient journey’ werden persoonlijke patiëntervaringen gedurende het behandeltraject met verschillende ziektestadia en behandelingen beschreven [3,7].
Patient journeys zijn veelvuldig gebruikt in onderzoek, bijvoorbeeld om ervaringen van orthopedische patiënten gedurende een ziekenhuisverblijf in Italië te beschrijven [11] of om te vergelijken hoe verschillende etnische groepen in Singapore informatie na een diagnose opzoeken [10]. Voor borstkankerpatiënten werden patient journeys gebruikt om ervaringen van patiënten te verzamelen tijdens een neoadjuvante oncologische behandeling in Engeland [8] of bij de diagnose in Australië [12]. Een kwalitatieve studie met borstkankerpatiënten in Spanje identificeerde zeven fasen vanuit het perspectief van de patiënt tijdens het doorlopen van de verschillende stadia van een curatief traject [3]. De sleutelmomenten die patiënten ervoeren, boden vervolgens aanleiding voor zorgverleners om aanvullende zorg en informatie te bieden [3].
Tot op heden is er geen patient journey voor borstkankerpatiënten ontwikkeld gedurende een (neo)adjuvant behandeltraject in een Nederlandse behandelomgeving. Om ervaringen van borstkankerpatiënten tijdens hun curatieve behandeling in Nederland beter te begrijpen, met de bijbehorende emoties, activiteiten en behoeften, is eerst het generieke zorgpad van het Integraal Kankercentrum Nederland (IKNL) [13] gespecificeerd voor het onderzochte behandelinstituut vanuit een zorgverlenersperspectief. Vervolgens zijn de ervaringen van vrouwen met borstkanker in verschillende stadia van een curatieve ambulante behandeling verzameld en in kaart gebracht in een patient journey.
Methoden
Design
Het zorgpad voor borstkanker van het IKNL [13], welke patiënten doorlopen gedurende het behandeltraject, is verder gespecificeerd voor de klinische praktijk in het Leids Universitair Medisch Centrum (LUMC). Hiertoe werden observaties door een onderzoeker (MM) uitgevoerd van de zorgverlening in het ziekenhuis en in de ziekenhuisapotheek. Vervolgens werd een kwalitatieve studie uitgevoerd met als meetinstrumenten interviews en dagboeken om zo de ervaringen van vrouwen met borstkanker tijdens hun oncologische behandeling te verzamelen en om behoeften, wensen en emoties in een patient journey te beschrijven.
Patiënteninclusie voor de patient journey
Het doel was om ten minste acht vrouwen met borstkanker te includeren die in het LUMC werden behandeld. Indien nodig zouden meer vrouwen worden geïncludeerd, om saturatie te bereiken. Eerdere studies bereikten saturatie met acht [11,14] of negen [9] patiënten. Vrouwen met bij voorkeur verschillende sociale en culturele achtergronden werden uitgenodigd binnen verschillende stadia van een curatieve adjuvante of neoadjuvante behandeling. Een adjuvante behandeling is aanvullend aan een curatieve therapie om het risico op een terugval te verkleinen. Een neoadjuvante behandeling vindt plaats vóór een operatie om de tumor te verkleinen.
Vrouwen in een palliatief traject zijn niet geïncludeerd, aangezien hun behandeling en perspectief afwijkt van de curatieve trajecten die hier werden onderzocht [15]. Vrouwen binnen een (neo)adjuvant behandeltraject kwamen in aanmerking voor deelname aan dit onderzoek indien zij 18 jaar of ouder waren en Nederlands konden spreken en schrijven. Middels schriftelijke informatie werden patiënten uitgenodigd door twee oncologen binnen het LUMC om deel te nemen aan dit onderzoek. Patiënten die belangstelling toonden voor deelname aan het onderzoek werden benaderd door de onderzoekers. Vrouwen werden geïncludeerd zodra zij schriftelijk hun toestemming voor deelname hadden verleend. Dit hield in dat de getranscribeerde en geanonimiseerde teksten van de interviews en de ingevulde dagboeken voor deze studie mochten worden gebruikt.
Dataverzameling met interviews en dagboeken
Met alle deelnemers werden twee semigestructureerde interviews gevoerd door twee vrouwelijke onderzoekers (MM of MT). Ten tijden van het onderzoek was MM een 24-jarige geneeskundestudent, opgeleid om patiëntenconsulten uit te voeren; MT was een 59-jarige apotheker en epidemioloog met ervaring in kwalitatief onderzoek. Voor beide interviews werden topiclijsten ontwikkeld (RG en MT), welke besproken zijn binnen de onderzoeksgroep en waar nodig aangepast. Semigestructureerde interviews bieden de mogelijkheid om specifieke thema’s aan te dragen en vervolgens op basis van de gegeven antwoorden door te vragen. Op deze manier kunnen verdiepende inzichten worden verkregen over de ervaringen, behoeften, wensen en emoties van patiënten [16].
De topiclijst voor het eerste interview stoelde op het Expanded Chronic Care Model (ECCM) [17]. Dit model werd eerder toegepast in interviews rondom de behandeling van kanker [4]. Het ECCM benoemt zowel aandachtspunten voor de maatschappij als ook voor het gezondheidssysteem daarbinnen en voor productieve interacties en verhoudingen tussen patiënten en zorgverleners om de gewenste operationele en klinische uitkomsten te behalen [17,18].
In de interviews werden de patiënten bevraagd over hun ervaringen bij de diagnose en behandeling, gericht op de zorgverleners, sociale ondersteuning en eigen activiteiten. In eerder onderzoek waren de onderwerpen van het ECCM uitgebreid met vragen naar de patiëntgerichtheid van zorg uit het Patient Assessment of Chronic Illness Care (PACIC)-model [19]. Dit voorbeeld werd hier opgevolgd en de volgende onderwerpen werden aan de topiclijst toegevoegd: beschikbaarheid van een behandelplan, ervaren van ondersteuning bij het nemen van beslissingen, soorten van patiëntactivatie, het stellen van persoonlijke doelen en de manier om problemen situationeel op te lossen.
Na het eerste semigestructureerde interview noteerden de deelnemers hun dagelijkse activiteiten gedurende vijf dagen in een dagboek met een pagina per dag. Dit hoefde niet op opeenvolgende dagen te gebeuren, wel binnen een maand, tussen het eerste en tweede interview. Het dagboek werd de patiënten per mail toegestuurd en kon zowel online als op papier worden ingevuld. Voor elke dag waren regels aangegeven in uren tussen 6 uur in de ochtend en 11 uur in de avond. In drie kolommen konden de patiënten informatie toevoegen over de dagelijkse activiteiten (zoals slapen, eten, werken), contacten (zowel sociaal als met zorgverleners) en medicatiegebruik (ingenomen geneesmiddel, werking of bijwerking). De ingevulde dagboeken werden met de onderzoekers gedeeld voor het tweede interview, waarin de gemaakte notities werden besproken. De topiclijst voor het tweede interview was gebaseerd op de gemaakte notities in de drie kolommen. Dit interview fungeerde als diepte-interview, waarin de activiteiten, behoeften en emoties gedurende een bepaald stadium van de ziekte en behandeling werden uitgediept.
De interviews konden online worden uitgevoerd middels het platform Microsoft Teams (versie 1.4, Microsoft, Redmond [WA], USA), in fysieke vorm in het LUMC of bij patiënten thuis. Voor elk interview stond ongeveer één uur ingepland. Van alle interviews werd een audio-opname gemaakt en vervolgens getranscribeerd met behulp van het programma Trint (Trint Limited, London, UK). Alle interviews werden geanonimiseerd en gecontroleerd door een lid van het onderzoeksteam (MM, MT). Na transcriptie werden alle opnames verwijderd.
Data-analyse
Alle transcripten werden deductief geanalyseerd aan de hand van de thema’s in de topiclijst volgens de ECCM en PACIC-model [17, 18]. Het eerste interview werd door drie leden van het onderzoeksteam individueel gecodeerd (MM, MT en RG). Aansluitend werd een vergadering belegd om consensus te krijgen en de codeboom, gebaseerd op ECCM en PACIC, uit te breiden indien nodig. Vervolgens werd het eerste interview opnieuw gecodeerd en een afsluitende vergadering gehouden voor consensus over het herzien van de codeboom. Alle overige interviews werden vervolgens hiermee gecodeerd (MM, MT). De verkregen codes werden geclusterd voor verschillen en overeenkomsten binnen de thema’s. Coderen en clusteren van codes werd uitgevoerd met het programma Atlas.ti (versie 9, Atlas.ti Scientific Software Development GmbH, Berlin, Germany).
Ethische overwegingen
De opzet en wetenschappelijke validiteit werden getoetst door de wetenschappelijke commissies van de afdelingen Klinische Farmacie & Toxicologie en Oncologie van het LUMC. Vervolgens verklaarde de Medisch Ethische ToetsingsCommissie van het LUMC dat deze studie niet valt onder medisch onderzoek met mensen volgens de bijbehorende wet (WMO) (METC nummer: N21.088).
Resultaten
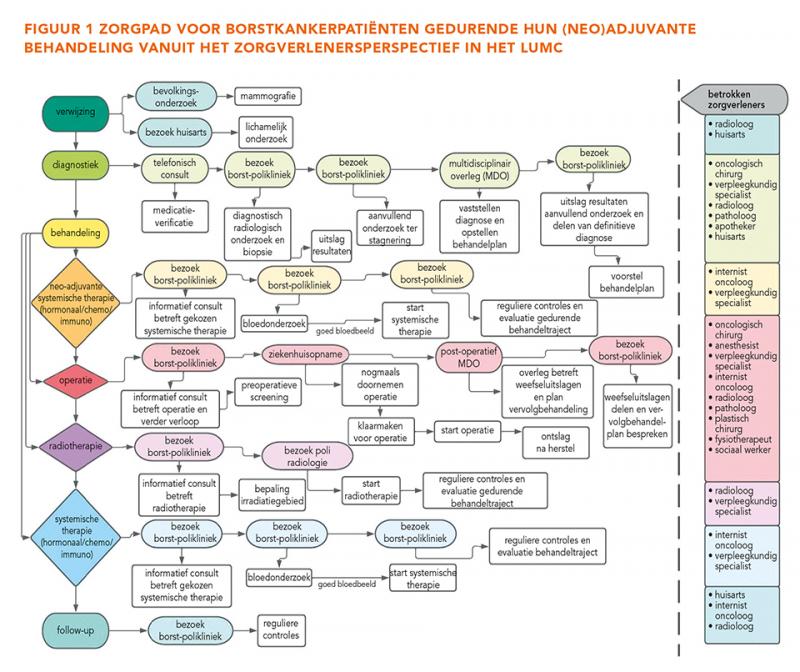
Het generieke zorgpad voor borstkankerpatiënten van het IKNL start met de verwijzing van een patiënt naar het ziekenhuis. Hierna volgen diagnostiek en behandeling. Het zorgpad eindigt met palliatieve zorg, die buiten dit onderzoek viel [13]. Het zorgpad werd voor deze studie aangevuld met informatie over concrete behandelstappen met de betrokken zorgverleners in het LUMC. Figuur 1 toont het zorgpad voor borstkankerpatiënten gedurende hun (neo)adjuvante behandeling in het LUMC vanuit het zorgverlenersperspectief.
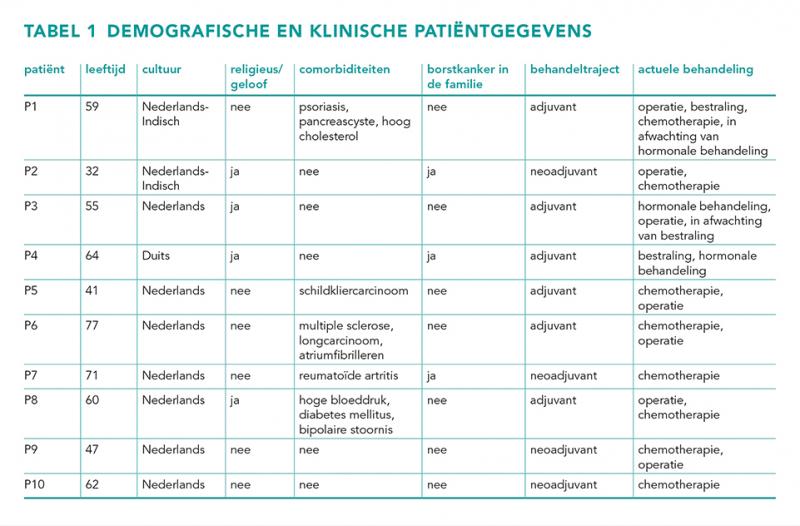
Voor de patient journey werden tien vrouwen geïncludeerd tussen 32 en 77 jaar, waarmee datasaturatie werd bereikt. De meesten van hen waren Nederlands en vier deelneemsters hadden een christelijke achtergrond (tabel 1). De helft van de vrouwen had naast borstkanker ook nog andere aandoeningen. Vier deelneemsters doorliepen een neoadjuvant behandeltraject, zes een adjuvante behandeling, waarvan één chemotherapie had ontvangen en hormonale vervolgtherapie onderging. Voor de eerste interviews werd elk één patiënt thuis of in het ziekenhuis geïnterviewd, de andere eerste en alle tweede interviews vonden online plaats. De eerste interviews duurden tussen de 27 en 71 minuten (gemiddeld 58 minuten) en de tweede interviews tussen de 22 en 61 minuten (gemiddeld 34 minuten).
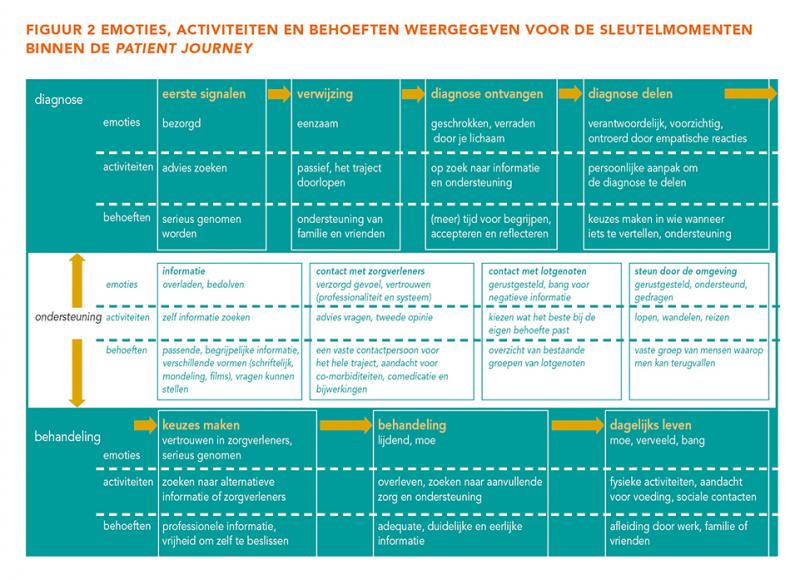
Alle vrouwen beschreven hun behandeltraject vanaf hun diagnose en vervolgens gedurende de behandeling tot de actuele situatie. In figuur 2 zijn de emoties, activiteiten en behoeften weergegeven voor de sleutelmomenten binnen de patient journey. Deze is opgedeeld in twee delen:
- de diagnose: met eerste signalen, verwijzing, ontvangst en het delen;
- de behandeling: met behandelkeuze en bijbehorende informatie, ervaringen tijdens de behandeling en het dagelijks leven met de omgang met zorgverleners, lotgenoten en de sociale omgeving.
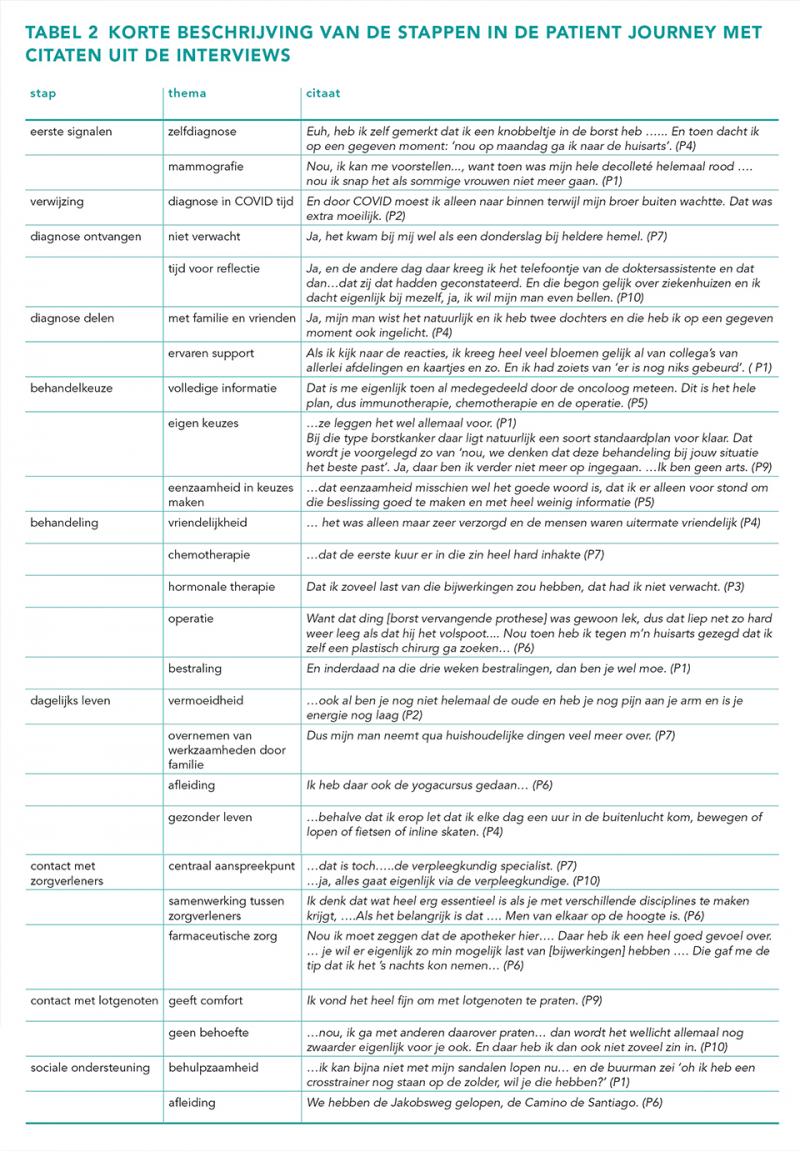
Zie tabel 2 voor een korte beschrijving van de stappen in de patient journey met citaten uit de interviews.
Beschouwing
Met dit kwalitatief onderzoek werd het zorgpad borstkanker vanuit het perspectief van de zorgverlener voor de zorgprocessen in het LUMC geschetst. Daarnaast werd een patient journey ontworpen aan de hand van de ervaringen van tien vrouwen met borstkanker voor de diagnose en behandeling en de daarmee samenhangende emoties, activiteiten en behoeften.
Vergeleken met het zorgpad liet de patient journey zien dat patiënten aanvullende stappen ervaren. Gedurende de diagnose ervoeren patiënten de onzekerheid bij de eerste symptomen, de verwijzing naar het ziekenhuis, het ontvangen van de diagnose en het delen daarvan met de omgeving als separate stappen. De behandelfase omvatte het nemen van beslissingen over de behandeling, de manieren voor het verkrijgen van de nodige informatie en het dagelijks leven met contacten met zorgverleners, lotgenoten of de omgeving als relevante stappen. Ook eerdere studies toonden in patient journeys aanvullende stappen met verschillende emotionele stadia voor vrouwen gedurende de diagnose [10, 20], de behandeling en het vervolgtraject [3,5,12].
Deze studie maakt duidelijk dat de impact op het dagelijks leven van de patiënten, naast het traject in het ziekenhuis, volledig buiten het zorgpad valt. Een beter begrip van wat de patiëntbehoeften zijn bij het inpassen van de behandeling in het dagelijks leven van de patiënt zou kunnen helpen om de zorg voor de individuele patiënt te verbeteren.
Onze resultaten laten zien dat zorgverleners meer tijd moeten geven aan patiënten om de diagnose te verwerken, voordat zij de patiënten overladen met informatie over de behandeling en het vervolgtraject. Zelfs voor vrouwen die regelmatig onder controle stonden vanwege een erfelijke aanleg voor borstkanker, en waarbij de kans op een diagnose groter is, waren in shock als deze diagnose daadwerkelijk werd gesteld en hadden tijd nodig om dit te beseffen.
Alle geïnterviewde patiënten voelden zich betrokken in de behandelkeuzes en vrij om eigen beslissingen te nemen. Hierbij verschilden de behoeften van patiënten die graag het advies van de arts opvolgden of die liever een second opinion wilden horen of voor een andere behandeling kozen. Uit eerder onderzoek bleek dat patiëntbetrokkenheid in dit proces gunstig was om de patiënten actief mee te laten beslissen [14]. Hierbij hoort wel de kanttekening dat het maken van eigen beslissingen soms ondragelijk veel kracht kostte van patiënten [20,21]. Studies in verschillende landen toonden aan dat, naast culturele verschillen, de betrokkenheid van de patiënt niet gebruikelijk was in het Verenigd Koninkrijk, Spanje en Duitsland [3,14,21]. In onze studieomgeving paste het betrekken van de patiënt bij het kiezen van een behandeltraject goed bij de behoeften van de patiënten.
De manieren waarop patiënten informatie zoeken over hun ziekte en behandeling verschillen sterk, wat ook al in eerdere onderzoeken werd aangetoond [8,14,20-22]. Uit onze studie kwam de wens naar voren voor video’s over hoe een chemokuur verloopt, als aanvullende suggestie. Patiënten wilden graag beter voorbereid zijn op wat hun concreet te wachten staat en hoe ze met mogelijke bijwerkingen moeten omgaan. Verder zou men beter rekening kunnen houden met het stroomlijnen van informatie wat betreft de vorm (geschreven, online, mondeling), de omvang en het tijdstip van verstrekken. Alle patiënten gaven aan dat er zeker genoeg informatie was, echter vooral schriftelijk en overweldigend in hoeveelheid. Het medische vakjargon bleek lastig te begrijpen. Deze bevindingen komen overeen met de resultaten van Beaver et al. voor borstkankerpatiënten in het Verenigd Koninkrijk. Zij waardeerden de relatie met de oncologieverpleegkundige, maar voelden zich niet goed voorbereid op het tijdig en heftig optreden van bijwerkingen [8]. Onze patiënten consulteerden ook andere zorgverleners zoals de fysiotherapeut, psycholoog, huisarts of apotheker. Farmaceutische zorg werd zeer gewaardeerd en als toegevoegde waarde gezien bij het kiezen van een geschikte toedieningsvorm, het voorkomen of behandelen van bijwerkingen of voor medicatiebeoordelingen tijdens de oncologische behandeling.
Voor het dagelijks leven was de sociale steun van familie en vrienden heel belangrijk. Deze hielpen met de dagelijkse benodigdheden voor maaltijden, huishouden en afleiding van het ziekzijn. Ook dat is in overeenstemming met eerdere bevindingen uit andere landen [8,12,20]. Sommige patiënten vonden het contact met lotgenoten belangrijk voor meer informatie en steun. Overeenkomstig met andere studies rapporteerden onze deelneemsters een diversiteit aan activiteiten gericht op een gezonde leefstijl, zoals voeding of sporten. Daarnaast boden wandelen en reizen zowel afleiding als ook een manier om grip te krijgen op het dagelijks leven en om te gaan met de ziekte [20].
Dit onderzoek heeft zich beperkt tot vrouwen met borstkanker in een (neo)adjuvant behandeltraject in één academisch ziekenhuis in Nederland. Hierdoor zijn extrapolaties van onze resultaten voor andere vormen van kanker, trajecten, ziekenhuizen en landen beperkt. Echter, de zorg voor borstkanker is in principe in alle ziekenhuizen in Nederland vergelijkbaar georganiseerd. Om die reden denken wij dat het uitgebreide zorgpad dat hier wordt gepresenteerd ook in andere centra in Nederland en wellicht daarbuiten valide is.
De strikte inclusiecriteria van dit onderzoek maakten dat onze populatie homogeen was wat betreft het behandelplan, waardoor de informatie hierover beter kon worden geduid. Daarnaast hebben wij gestreefd om patiënten te includeren met een diversiteit in leeftijd, fase in het behandeltraject, comorbiditeit en cultuur. De informatie is verzameld in verschillende fases van het behandeltraject en met twee interviews per patiënt en de informatie uit de dagboeken werd datasaturatie bereikt. Wel was de deelname aan onze studie op vrijwillige basis. Hierdoor zouden vrouwen die meer zelfmanagement vertoonden oververtegenwoordigd kunnen zijn en zouden onze resultaten de mate van activiteiten overschatten. Dit lijkt minder waarschijnlijk voor de behoeften en emoties. Aangezien de interviewers een student geneeskunde en een onderzoeker binnen het LUMC waren, zouden hun inschattingen van de geleverde zorg te positief kunnen zijn, of zouden de patiënten zich belemmerd kunnen voelen om negatieve ervaringen te delen.
In de interviews werden echter ook negatieve ervaringen gedeeld, wat maakt dat wij deze bias als gering inschatten. Aanvullend hebben de verschillende achtergronden en ervaringen in onze onderzoeksgroep bij de ontwikkeling van de codeboom, interviews, coderen en analyseren tot een synergie van inzichten mogelijk gemaakt (investigator triangulation). De toegepaste methoden waren overeenkomstig met de eisen die aan kwalitatief onderzoek worden gesteld [23].
Conclusie
Concluderend leverde deze studie een uitgebreid zorgpad vanuit het zorgverlenersperspectief en een patient journey voor vrouwen met borstkanker met een (neo)adjuvante behandeling. De patient journey voegde aanvullende stappen toe aan de fases van diagnose en behandeling, met daarbij verschillende gerelateerde emoties, activiteiten en behoeften van patiënten. Belangrijk is om als zorgverlener ook bewust te zijn van de uitdagingen in het dagelijks leven van de patiënt. De zorg zou kunnen worden verbeterd door patiënten meer tijd te geven voor het verwerken en delen van hun diagnose en om informatie qua vorm en omvang beter aan te passen aan praktische en actuele behoeften. Ten slotte is farmaceutische zorg belangrijk met betrekking tot passende toedieningsvormen, behandeling van bijwerkingen en preventieve medicatie, en voor het uitvoeren van medicatiebeoordelingen tijdens het behandeltraject voor borstkanker.
Verantwoording
Geen belangenverstrengeling gemeld.
Dit artikel is een bewerkte vertaling van: Milou M, Rineke G, Marianne van E, Martina T. Patient Journey of Women with Breast Cancer During their Oncolytic Treatment in COVID Time: A Qualitative Study. J of Pharmacol & Clin Res. 2024; 9(5): 555775.
Literatuur
1. Akram M, Iqbal M, Daniyal M, Khan AU. Awareness and current knowledge of breast cancer. Biol Res. 2017 Oct;50(1):33.
2. Siegel R, Naishadham D, Jemal A. Cancer statistics, 2013. CA Cancer J Clin. 2013 Jan;63(1):11-30.
3. Ciria-Suarez L, Jiménez-Fonseca P, Palacín-Lois M, et al. Breast cancer patient experiences through a journey map: A qualitative study. PLoS One. 2021 Sep;16(9):e0257680.
4. Siddiqui S, Cruz I. A Cancer Patient Journey: Complete Review During Acute Treatment Phase. Health Equity. 2019 Aug 12;3(1):403-8.
5. Smit A, Coetzee BJ, Roomaney R, Bradshaw M, Swartz L. Women's stories of living with breast cancer: A systematic review and meta-synthesis of qualitative evidence. Soc Sci Med. 2019 Feb;222:231-45.
6. Kaal SEJ, Husson O, van Duivenboden S, et al. Empowerment in adolescents and young adults with cancer: Relationship with health-related quality of life. Cancer. 2017 Oct 15;123(20):4039-47.
7. Simonse LWL, Albayrak A, Starre S. Patient journey method for integrated service design. Design for Health. 2019;3(1):1-16.
8. Beaver K, Williamson S, Briggs J. Exploring patient experiences of neo-adjuvant chemotherapy for breast cancer. Eur J Oncol Nurs. 2016 Feb;20:77-86.
9. Probst H, Rosbottom K, Crank H, Stanton A, Reed H. The patient experience of radiotherapy for breast cancer: A qualitative investigation as part of the SuPPORT 4 All study. Radiography (Lond). 2021 May;27(2):352-9.
10. Ng CWQ, Lim JNW, Liu J, Hartman M. Presentation of breast cancer, help seeking behaviour and experience of patients in their cancer journey in Singapore: a qualitative study. BMC Cancer. 2020;20(1):1080.
11. Gualandi R, Masella C, Viglione D, Tartaglini D. Exploring the hospital patient journey: What does the patient experience? PLoS One. 2019 Dec 5;14(12):e0224899.
12. Rajagopal L, Liamputtong P, McBride KA. The Lived Experience of Australian Women Living with Breast Cancer: A Meta-Synthesis. Asian Pac J Cancer Prev. 2019 Nov 1;20(11):3233-49.
13. Format transmuraal zorgpad borstkanker [internet]. Utrecht: Integraal Kankercentrum Nederland; 2016 mei [geraadpleegd 2023 apr 28].
https://iknl.nl/getmedia/d67effdf-6243-4f83-a851-d5288934c8cc/zorgpad-borstkanker.pdf
14. Rottmann N, Helmes AW, Vogel BA. Patients’ needs and experiences at breast cancer diagnosis: how perceived threat influences the physician–patient interaction. J Psychosoc Oncol. 2010;28(2):157-72.
15. McDonald ES, Clark AS, Tchou J, Zhang P, Freedman GM. Clinical Diagnosis and Management of Breast Cancer. J Nucl Med. 2016 Feb;57 Suppl 1:9s-16s.
16. Peters K, Halcomb E. Interviews in qualitative research. Nurse Res. 2015 Mar;22(4):6-7.
17. Barr VJ, Robinson S, Marin-Link B, et al. The expanded Chronic Care Model: an integration of concepts and strategies from population health promotion and the Chronic Care Model. Hosp Q. 2003;7(1):73-82.
18. Coleman K, Austin BT, Brach C, Wagner EH. Evidence on the Chronic Care Model in the new millennium. Health Aff (Millwood). 2009 Jan-Feb;28(1):75-85.
19. Stuber KJ, Langweiler M, Mior S, McCarthy PW. A pilot study assessing patient-centred care in patients with chronic health conditions attending chiropractic practice. Complement Ther Med. 2018 Aug;39:1-7.
20. Blow AJ, Swiecicki P, Haan P, et al. The emotional journey of women experiencing a breast abnormality. Qual Health Res. 2011 Oct;21(10):1316-34.
21. Abdullah A, Abdullah KL, Yip CH, Teo SH, Taib NA, Ng CJ. The decision-making journey of malaysian women with early breast cancer: a qualitative study. Asian Pac J Cancer Prev. 2013;14(12):7143-7.
22. Halkett GKB, Kristjanson LJ, Lobb E, O'Driscoll C, Taylor M, Spry N. Meeting breast cancer patients' information needs during radiotherapy: what can we do to improve the information and support that is currently provided? Eur J Cancer Care (Engl). 2010 Jul;19(4):538-47.
23. Frambach JM, van der Vleuten CP, Durning SJ. AM last page. Quality criteria in qualitative and quantitative research. Acad Med. 2013 Apr;88(4):552.
Referentie
Citeer als: Molenaar M, Gordijn R, van Elteren M, Teichert M. Patient journey van vrouwen tijdens hun oncologische behandeling van borstkanker: een kwalitatieve studie. Nederlands Platform voor Farmaceutisch Onderzoek. 2024;9:a1780.
DOI
https://www.knmp.nl/resolveuid/9c278661baa543e6afac080d0d6ee110Open access

Reactie toevoegen